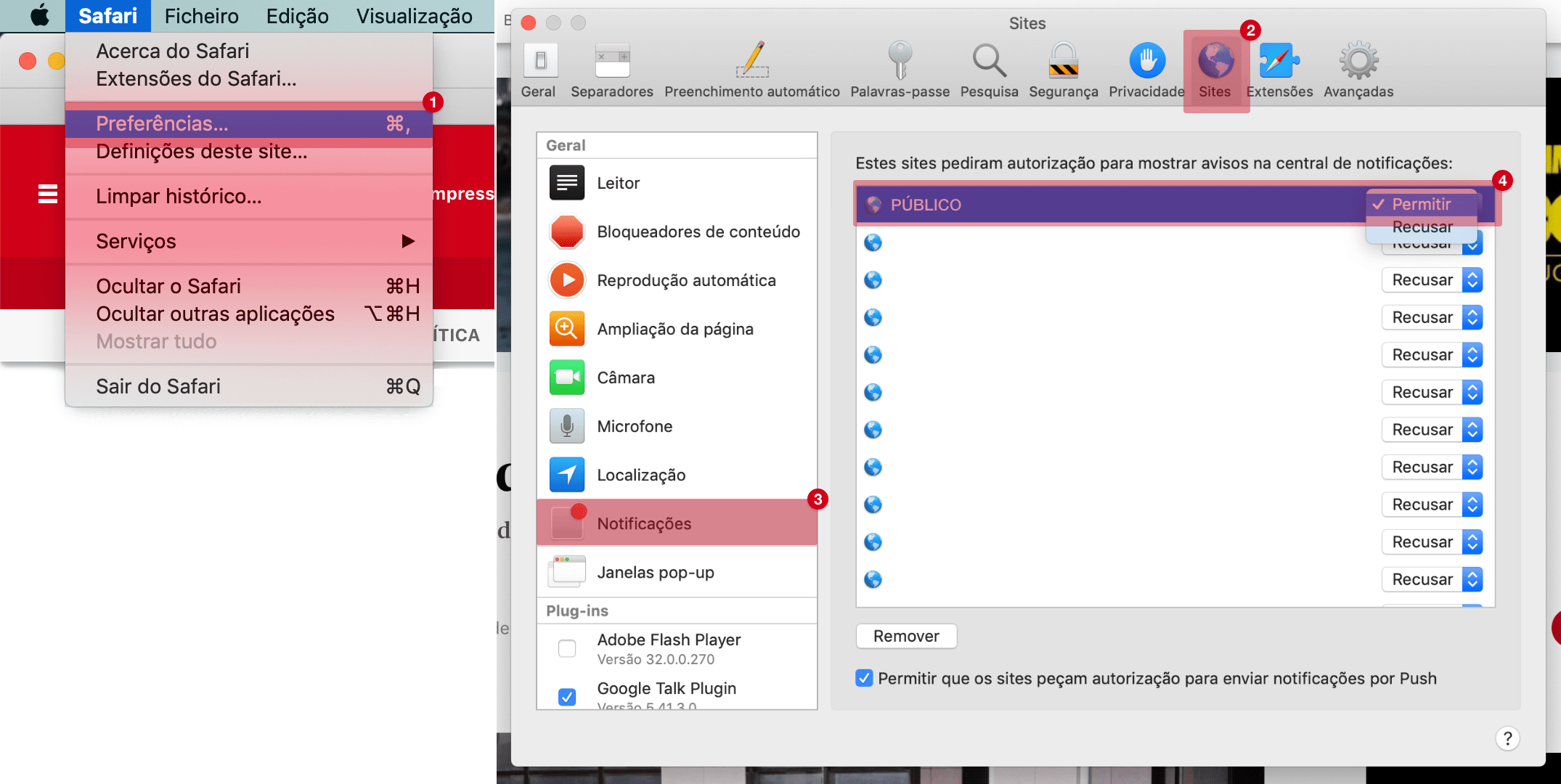
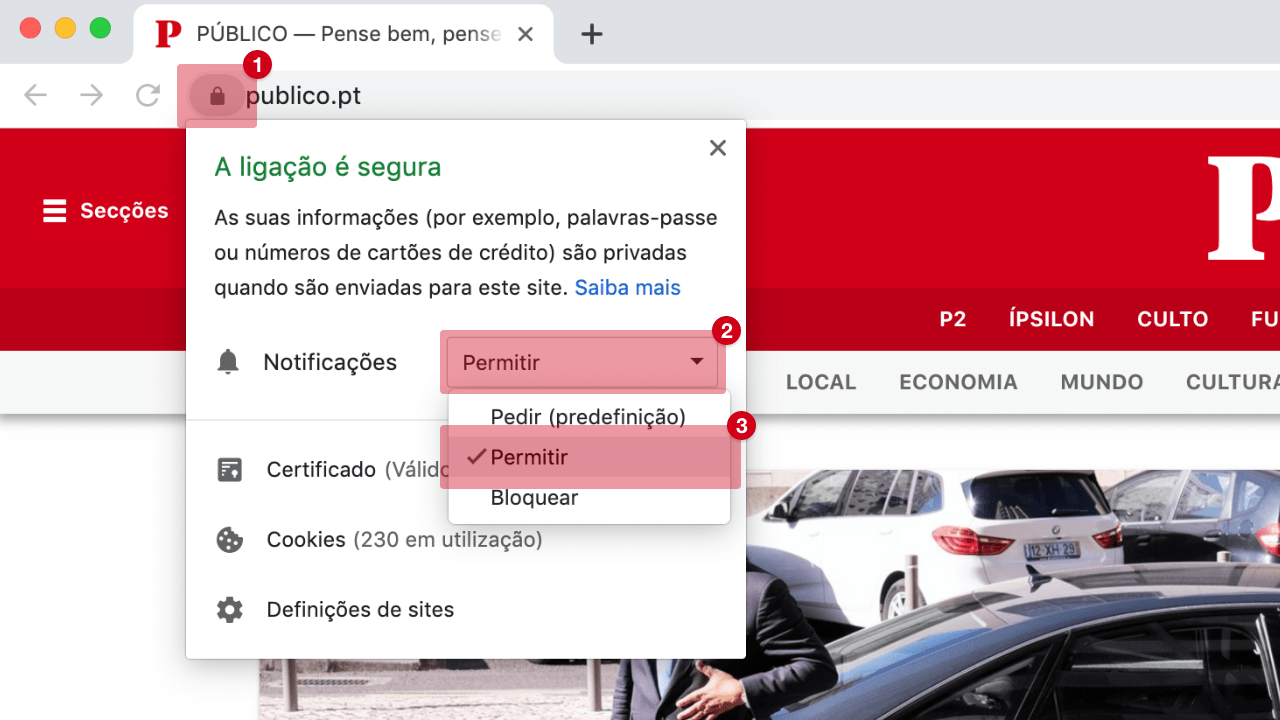
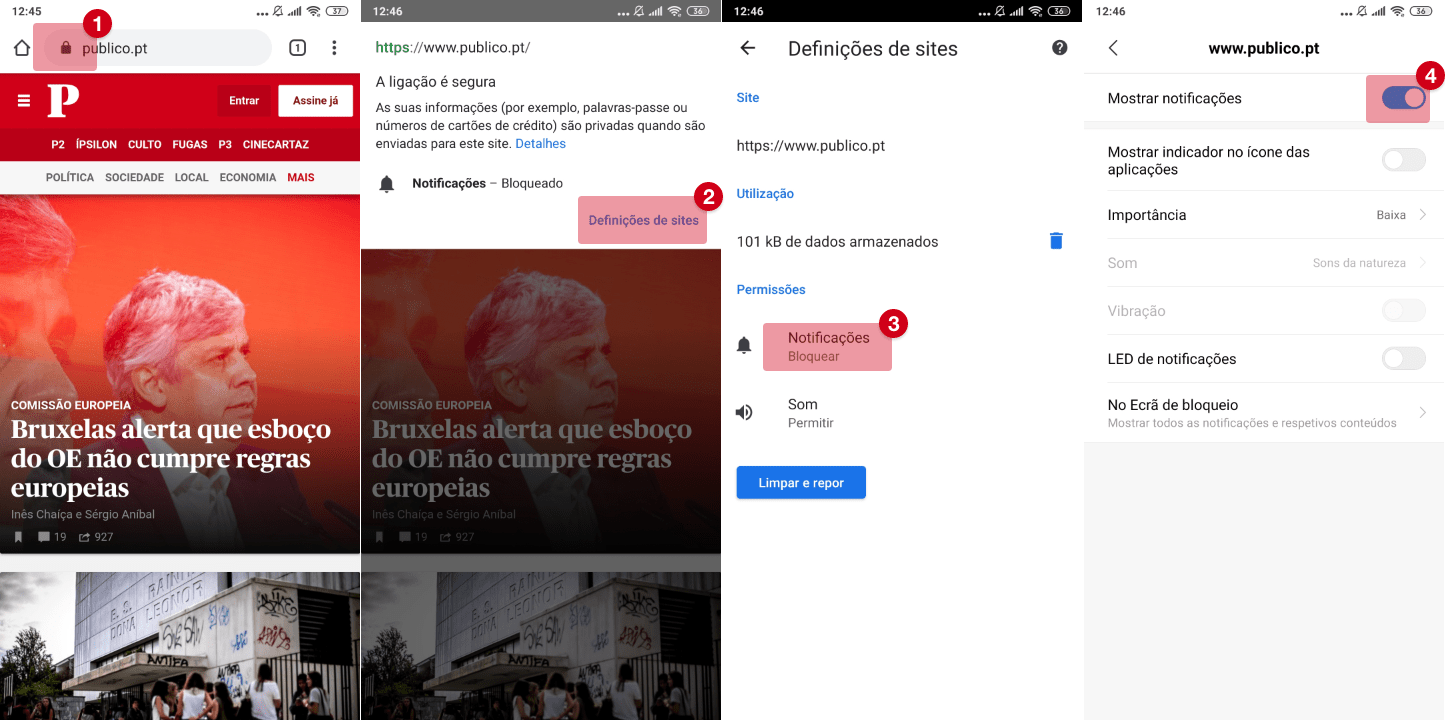
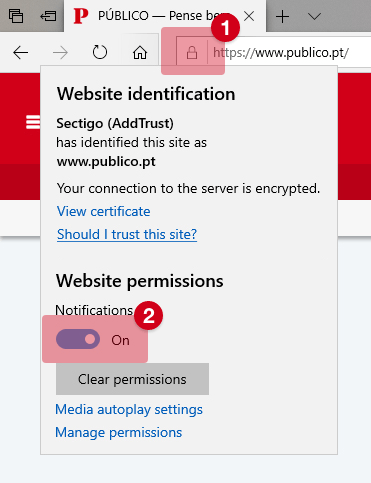
Vacinas são uma das “intervenções médicas que mais vidas salvaram”
Desenvolver uma vacina é um processo complexo e moroso. Miguel Prudêncio, investigador no Instituto de Medicina Molecular, explica porque é que esta é uma das opções mais eficazes na prevenção de determinadas doenças e porque é que é tão difícil criar uma vacina.
Criar uma vacina é um processo longo. Pode levar três décadas ou mais desde a concepção de uma ideia até que chegue ao mercado. Mas porquê pensar numa vacina para combater uma doença infecciosa em vez de um outro tratamento? A vacina deve conter o agente infeccioso por inteiro ou apenas uma parte, vivo ou morto? Será eficaz? E por quanto tempo vai garantir imunidade? As perguntas são sempre muitas, as respostas vão-se sabendo ao ritmo das descobertas de quem investiga.
No Instituto de Medicina Molecular (IMM), no Hospital de Santa Maria, em Lisboa, uma equipa de 14 pessoas liderada pelo investigador Miguel Prudêncio trabalha desde 2010 na concepção de uma vacina contra a malária. Um parasita que, segundo a Organização Mundial de Saúde (OMS), foi responsável por 435 mil mortes no mundo em 2017 — sobretudo na África Subsariana. A investigação portuguesa não é a única a tentar resolver este quebra-cabeças que permitirá salvar muitas vidas. Sobretudo de crianças com menos de cinco anos, já que é até esta idade que se registam a maioria das mortes.
Quando concorreu à fase I do programa Grand Challenges Explorations, da Fundação Bill & Melinda Gates, o que a equipa tinha “era só uma ideia com zero resultados” vinda de uma conversa no laboratório. Mas o que apresentou foi suficiente para assegurar um primeiro financiamento, em Novembro de 2010. Durante três anos, a equipa trabalhou para provar que a ideia — a de criar uma vacina com um organismo naturalmente atenuado que pudesse proteger contra a malária — podia passar à prática. A Fundação Bill & Melinda Gates achou o mesmo e em Novembro de 2013 os investigadores portugueses do IMM receberam um segundo financiamento para continuar a investigação.
“Este projecto não existia se não fosse a Fundação Gates”, afirma Miguel Prudêncio. No total, receberam cerca de 1,6 milhões de euros.
Os desafios
O que leva os investigadores a optar por explorar o desenvolvimento de uma vacina e não outra solução?
Miguel Prudêncio esclarece: “As vacinas são por excelência a forma mais eficaz de proteger contra uma determinada infecção. Os antibióticos e vacinas são as duas intervenções médicas que mais vidas salvaram desde que existem. É indiscutível.” Mas adverte: “Temos sempre de salvaguardar a possibilidade de haver pessoas que não foram vacinadas por qualquer razão e temos de ter formas de as tratar.” “Os dois [procedimentos] têm de existir.”
E o que se quer com uma vacina? “Ensinar o sistema imunitário a reconhecer determinado organismo que causa a doença e desta forma estar preparado para a combater.” Existem várias maneiras de o fazer. Usar o organismo que provoca a doença numa versão atenuada para que seja reconhecido pelo sistema imunitário; optar apenas por uma parte do organismo — a que se percebeu que faz activar mais as defesas; usar o organismo morto. Há ainda uma outra opção, mas menos comum, que é o recurso a toxinas que são produzidas por esse agente infeccioso que causa a doença para produzir a vacina.
“Em função das características do organismo e da resposta imunitária, que uma determinada forma de vacina é capaz de espoletar, opta-se pela que funciona melhor e é mais eficaz. Não há uma regra, é preciso testar. Muitas vezes para uma mesma doença podemos testar diferentes abordagens”, explica Miguel Prudêncio.
A malária é exemplo disso. “Há laboratórios no mundo a trabalhar quer em vacinas de subunidade [só usam uma parte do organismo] quer em vacinas de organismo inteiro. Dentro destas, já se testou com um organismo morto — já se sabe que não funciona — e com o organismo atenuado.”
Em todos os casos, o princípio é sempre o mesmo: levar o sistema imunitário a aprender a reconhecer quem o ataca, desenvolver respostas imunitárias para o combater e imprimir-lhe uma memória para que o corpo se saiba defender sempre que identifique o organismo causador da doença. E porque falamos de sistemas complexos, também aqui não há uma solução linear. A duração desta memória depende da doença. É isso que explica a existência de vacinas que se tomam uma vez na vida e outras que têm reforços.
Mais uma vez, a complexidade de todo este processo está longe de ficar por aqui. “Existem respostas imunitárias de vários tipos. Os anticorpos são uma das vertentes, mas há outras, como as respostas do tipo celular, células T, linfócitos T”, diz o investigador. “Há dentro dos tipos de respostas que podemos ter contra um determinado patogénico [o que provoca a doença] diferentes tipos de células envolvidas. Existem células que respondem de uma forma mais duradoura ao longo do tempo — as chamadas ‘células de memória’ — e células que têm uma resposta mais imediata ou circunscrita no tempo.”
Os antigénios (proteína do organismo com que estamos a vacinar que serve de molde para uma resposta imunitária) que vão estimular essas células não funcionam de igual forma em todas as doenças e não se sabe à partida o tipo de resposta que se vai conseguir. E, embora existam formas de estimular as células com mais memória, há uma parte que é inerente ao tipo de moléculas envolvidas, aos antigénios que estão a ser apresentados, à forma como são reconhecidos e combatidos que ultrapassam a capacidade da intervenção humana.
A malária é particularmente desafiante no que toca a esta característica.
Mesmo para quem vive nas áreas onde a doença é habitual e já está, de certa forma, imune à infecção, a saída dessas zonas durante alguns anos torna a pessoa tão vulnerável à malária como aqueles que nunca estiveram em contacto com o parasita. “A memória naturalmente adquirida é pequena”, explica Miguel Prudêncio.
Do conceito à prática
“Em teoria e do ponto de vista estritamente científico, é concebível que todas as doenças infecciosas sejam vacináveis. Trata-se de encontrar a maneira correcta de ensinar o sistema imunitário a reconhecer aquele organismo. Pode é não ser fácil e em alguns casos não é, porque o organismo é muito complexo — como é o caso do parasita da malária —, noutros porque é altamente mutável, como por exemplo no VIH”, diz Miguel Prudêncio.
“Grosso modo, temos doenças causadas por bactérias, vírus e parasitas”, refere o investigador, salientando que para o caso de infecções provocadas por parasitas em humanos ainda não existe uma vacina licenciada. E isso leva-nos ao trabalho que desenvolvem no IMM. Existem várias estirpes do parasita da malária, mas nem todos afectam as pessoas. A mais mortal para os humanos é o Plasmodium falciparum. Para provocar a doença, tem de passar pelo mosquito e pelo ser humano e durante o percurso que faz num hospedeiro e no outro vai mudando várias vezes de forma. E é por isso, mas não só, que tem sido tão complexo o processo de criação de uma vacina.
“A ideia é ensinar o sistema imunitário a combater o parasita antes de ele chegar ao fígado. Se conseguirmos uma vacina que bloqueie a entrada no fígado ou que o parasita seja eliminado ainda neste órgão, não há doença”, explica o investigador. Esta é a solução que está mais avançada em termos de investigação. Existe já uma vacina de subunidade chamada RTS,S, desenvolvida pela GlaxoSmithKline, que já realizou um vasto conjunto de ensaios, mas cuja protecção oscila entre os 30% e os 50%, segundo a OMS. A investigação já leva quase 30 anos.
Outros ensaios, com melhores resultados em termos de eficácia, têm-se focado no uso do organismo por inteiro, mas atenuado. A forma mais comum tem sido a radiação. A solução proposta pelo grupo liderado por Miguel Prudêncio é diferente. “O que propusemos foi conceber uma estratégia em que pudéssemos usar todo o potencial de uma vacina de organismo inteiro sem utilizar o parasita que causa a doença nas pessoas.” Para isso, recorreram à estirpe Plasmosdium berghei, que usa roedores como hospedeiro. Ou seja, uma versão naturalmente atenuada.
“O que fizemos foi criar um parasita de roedor Plasmosdium berghei geneticamente modificado ao inserir-lhe um antigénio do parasita humano que sabemos ser mais imunogénico. Continua a ser um Plasmosdium berghei — e a não ser patogénico para as pessoas —, mas agora vestido com um casaco de parasita humano.”
Mas porquê usar este parasita geneticamente alterado e não replicar a solução que serviu para criação da vacina da varíola (uso de um organismo semelhante ao que infecta humanos)? “Fizemos experiências de imunização em modelos animais e chegámos à conclusão de que havia um tipo de resposta imunitária, as células T, que era praticamente igual quer se imunizasse com um ou o outro parasita. Mas só quando se imuniza com o modificado é que há anticorpos [outro tipo de resposta imunitária] suficientemente específicos para reconhecer o Plasmodium falciparum e bloqueá-lo. E isso faz toda a diferença.”
O trabalho pré-clínico demorou dois anos. Os resultados obtidos foram “suficientemente promissores” para que a equipa e a Fundação Gates concordassem que valia a pena testar a vacina em seres humanos. Mas antes de se avançar para este passo foram precisos mais dois anos de ensaios de segurança, “para mostrar até onde era possível ir e que não havia risco de se administrar às pessoas”. Ensaios de fase 1 (segurança) e 2 A (que já envolve eficácia) iniciados em 2017, usando 18 voluntários saudáveis, decorreram na Holanda durante cerca de ano e meio.
Os resultados finais ainda não são conhecidos. Será em função deles que se avaliará passos futuros. A complexidade de todo este processo e o que se seguirá mostra que, “quando as vacinas são licenciadas, está absolutamente demonstrada a sua eficácia e segurança”, reforça Miguel Prudêncio.