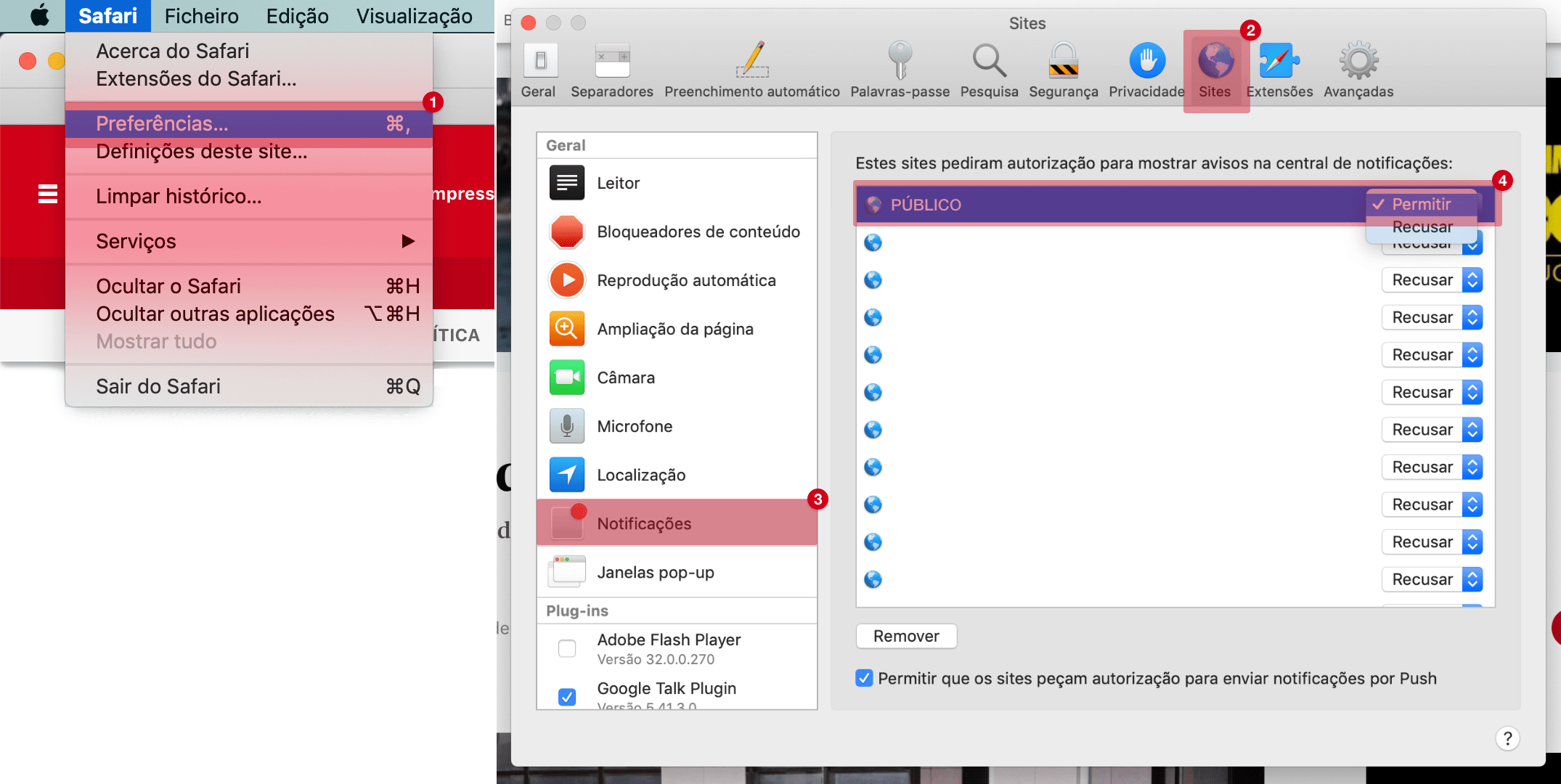
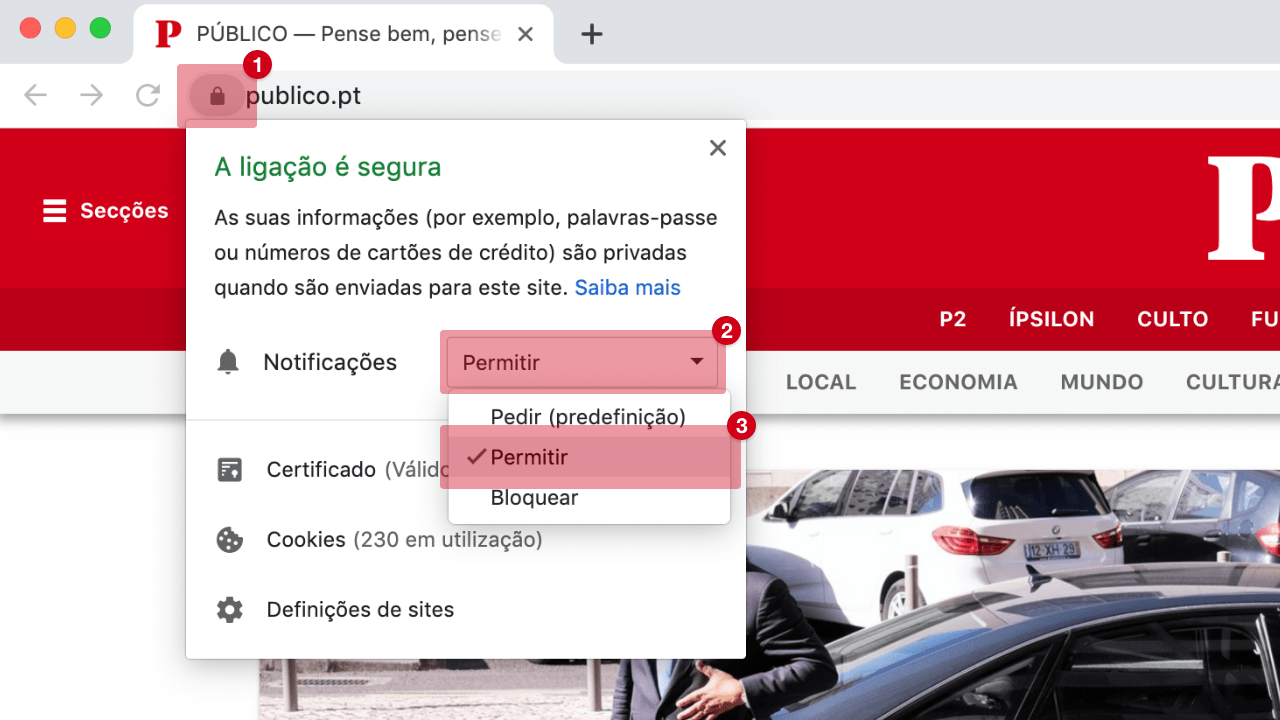
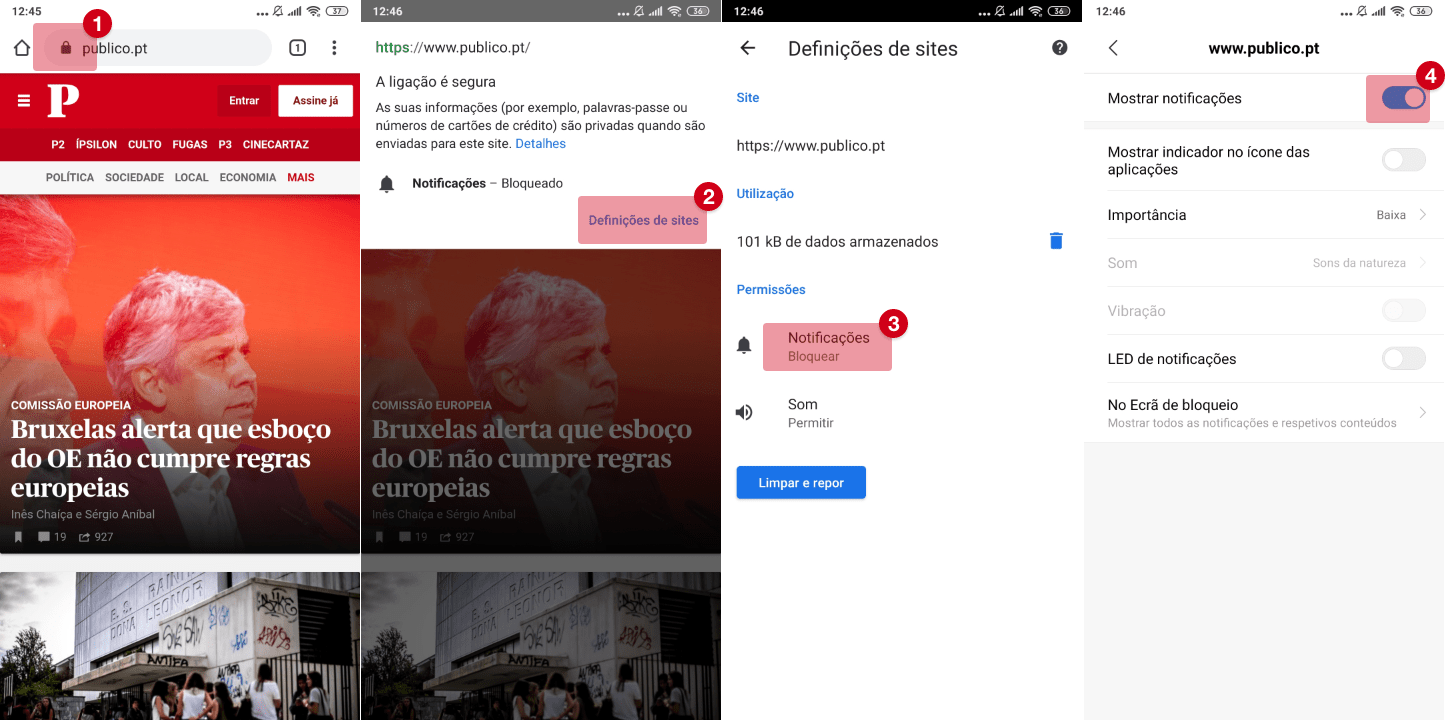
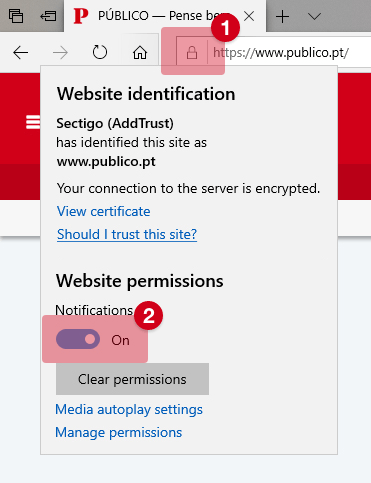
E depois da pandemia
Hoje, quando já existem sinais de que a pandemia começa a estar controlada, considerando os indicadores que nos são fornecidos pela autoridade de saúde nacional, há lições que já se podem retirar sobre o que aconteceu nestes meses, que poderão ser extrapoladas para outras doenças, principalmente as doenças crónicas.
Concluído um ano sobre a notificação do primeiro caso de covid-19 em Portugal (2 de Março de 2020), verificaram-se nesse espaço de tempo 804.956 pessoas infectadas (DGS), correspondente a uma taxa de incidência de 80/1000 habitantes, 16.351 óbitos (DGS), correspondente a uma taxa de mortalidade de 1,63/1000 e a uma taxa de letalidade de 23/1000. Do total de infectados, recuperaram 720.235 doentes, correspondentes a 89% dos infectados. A taxa de incidência é sempre maior nas mulheres a partir dos dez anos de idade, e a mortalidade só é superior à dos homens a partir dos 80 anos. Ao contrário das doenças crónicas, que são de longa duração e lenta progressão, as doenças agudas, como é o caso das doenças víricas, são de curta duração e rápida progressão, exigindo, por isso, uma abordagem que limite o seu desenvolvimento e propagação.
Enquanto as doenças crónicas são frequentemente multicausais, as doenças infecto-contagiosas são, pelo contrário, provocadas por um agente externo que penetra no organismo humano e altera o seu funcionamento, podendo, pelas suas características e pelos órgãos que afecta, ter um desfecho fatal. Não é o caso da covid-19, cuja taxa de letalidade é muito mais baixa do que outras doenças, principalmente das doenças crónicas, como são os casos das doenças oncológicas e das doenças cardiovasculares, por exemplo.
O que tornou a actual infecção por este vírus um caso particular foi a circunstância de ela estar presente em todos os continentes e em todos os países, ser altamente contagiosa, ainda se desconhecer alguns aspectos do seu funcionamento, ser assintomática num grande número de casos e letal noutros, não existir terapêutica disponível para atenuar os sintomas mais graves que desencadeia e a única tecnologia capaz de o combater, a vacina, ter um tempo de produção longo, apesar de neste caso ele ter sido excepcionalmente encurtado. Além disso, as medidas preventivas que foram necessárias tomar, se numa primeira fase foram aceites pela população, a sua repetição, causada por erros de cálculo, tornaram mais difícil a adesão às mesmas, causando um elevado grau de desconfiança quanto à capacidade dos responsáveis para lidar com este problema. Houve, por isso, durante algum tempo, alguma turbulência na gestão do processo de controlo da doença, considerando as múltiplas necessidades que ela exige e a sua satisfação atempada, de que se pode dar o exemplo da organização dos cuidados hospitalares que, apesar das imensas carências para dar resposta útil aos doentes, conseguiu que o SNS estivesse à altura do que lhe era exigido. Sem ele, a cacofonia, as ordens e contra-ordens, as orientações clínicas e a actuação dos profissionais iriam estar certamente expostos à ausência de um comando único, condição indispensável para tornar úteis as decisões tomadas.
Hoje, quando já existem sinais de que a pandemia começa a estar controlada, considerando os indicadores que nos são fornecidos pela autoridade de saúde nacional, há lições que já se podem retirar sobre o que aconteceu nestes meses, que poderão ser extrapoladas para outras doenças, principalmente as doenças crónicas.”Uma verdadeira UE da saúde”, defende o Presidente da República (DN, 25/03). Se considerarmos a incapacidade demonstrada pela Comissão Europeia para gerir as várias fases da gestão da pandemia, mas sobretudo a aquisição e distribuição das vacinas, tenhamos calma. A comissária Kyriakides tinha uma palavra a dizer sobre este assunto e não o fez. Foi preciso a presidente vir justificar as trafulhices da AstraZeneca limitando-se a uma explicação que parecia um comunicado do laboratório que produz a vacina. A exigência esteve sempre ausente das negociações com os laboratórios. Este é um dos exemplos do ambiente existente na saúde europeia. E não se lhe pode chamar política de saúde porque, para o efeito, teria de haver escolhas e escrutínio sobre essas escolhas.
Aliás, não se percebe porque existe uma comissária para a saúde e assuntos correlativos, quando na verdade nunca se sentiu que a Comissão Europeia tivesse tido uma palavra sobre o assunto, a não ser sobre aspectos pouco mais do que correlativos. O que existe é a OMS para a Europa sediada não em Bruxelas, mas em Copenhaga, que emite recomendações técnicas sobre as melhores práticas e orientações quanto às políticas de saúde. Basta lembrar a Declaração de Alma Ata nos idos dos anos 70 e a marca que deixou na política de saúde de muitos países em todo o mundo, nomeadamente em Portugal.
Acabou por ser cada país, seguindo genericamente as orientações da OMS, a resolver os problemas complexos que a pandemia veio colocar. Não admira, por isso, que praticamente em toda a parte a técnica da tentativa e erro para encontrar a decisão acertada tenha sido aquela que veio a ser aplicada. Uma vez que a política de saúde é multifactorial, imagine-se o que poderia vir a ser uma política de saúde europeia, em que a distribuição dos determinantes da saúde é particularmente assimétrica e as desigualdades sociais extremamente pronunciadas. Atendendo à variabilidade de desenvolvimento em que cada país se encontra, as várias europas que já existem dentro do espaço europeu iriam contar com mais um parceiro para a sua ainda maior estratificação, uma vez que a rede que conecta as várias políticas sectoriais é particularmente débil, com cada comissariado a trabalhar para o seu gabinete.
Quando, um destes dias, estivermos aptos a tirar a máscara, o efeito mais útil desse gesto será tomarmos conhecimento do que aprendemos durante todo este tempo. Algumas rotinas seguramente que vieram para ficar, alguns hábitos foram parar ao caixote do lixo, muitas relações ficaram pelo caminho, alguns pés-de-meia ficaram vazios, quantos projectos ficaram pelo caminho. Mas, talvez, de uma vez por todas, se passe a saber distinguir a saúde da medicina.
Se considerarmos o indicador que melhor traduz o estádio de bem-estar de uma população, a esperança de vida saudável, a discrepância entre os valores de cada país é particularmente significativa, traduzindo o seu nível de desenvolvimento, medido pelos determinantes sociais da saúde – grau de escolaridade, habitação, alimentação saudável, emprego, PIB per capita, rendimento disponível, mobilidade, integração social, suporte social, cobertura e acesso aos cuidados de saúde, meio ambiente, entre outros.
Segundo os últimos dados disponíveis (Eurostat, 2018), os valores extremos deste indicador são: o melhor valor, nas mulheres, encontra-se na Suécia, com 73,7 anos de esperança de vida saudável, sendo nos homens este valor de 73,4 anos, em Malta. Em Portugal, este valor é de 59,8 anos para as mulheres e de 57,5 anos para os homens. O pior valor, nas mulheres, encontra-se na Letónia, com 53,7 anos e 51 anos nos homens. A média europeia é de 64,2 anos, nas mulheres, e 63,7 anos nos homens. Portanto o valor da amplitude de anos de vida saudáveis é de 20 anos para as mulheres (Suécia/Letónia) e de 22,4 anos para os homens (Malta/Letónia). Quanto a Portugal, a diferença para a média europeia, nas mulheres, é de 4,4 anos, e para os homens de 6,2 anos. Se tivermos como referência o melhor valor, esta diferença é de 14,1 anos, nas mulheres (Suécia/Portugal), e 15,9 anos (Malta/Portugal) nos homens. Feitas as contas, no indicador mais importante de qualquer política de saúde, Portugal encontra-se nos últimos lugares dos países europeus, exigindo, por isso, grandes investimentos, não tanto para a esperança de vida, em que as diferenças entre o valor de Portugal (81,3 anos) e a Suécia, por exemplo (82,6 anos), ou seja, 1,3 anos, são baixas, mas para a vida depois dos 65 anos, que vai sofrer o impacto da exposição a riscos evitáveis desde o nascimento.
Uma vez que a esperança de vida saudável está associada aos determinantes sociais da saúde, tomemos como exemplo o PIB per capita daqueles três países e o valor das relações entre eles. Portugal, com 24.590 € do PIB per capita (2020), representa 42% do valor da Suécia (57.975 €). Já a Letónia (16.698 €) representa 68% do PIB per capita português. Relativamente à média do PIB per capita da UE (37.104 €), Portugal, Suécia e Letónia representam, respectivamente, 66%, 156% e 45% (Fonte: Trading Economics, 2021).
Estes valores servem para demonstrar que o SNS tem cumprido bem o seu papel, contribuindo para que o valor da esperança de vida seja equivalente aos países europeus mais desenvolvimentos. O SNS português, mau grado os seus défices, trata bem os doentes que lhe vão bater à porta. O grande défice encontra-se naqueles aspectos que contribuem para se ter uma população mais saudável, isto é, determinantes sociais da saúde que aumentem a esperança de vida saudável. E para colmatar estes défices seria necessária uma soma avultada de meios, não só em Portugal, sendo duvidoso que a UE esteja disponível a fazê-lo. Portanto, vamos devagar.
Questione-se que política de saúde é mais desejável. Investir em instalações e equipamentos pesados para darem resposta à doença, ou investir na promoção da saúde e na prevenção, sem menosprezar o tratamento da doença? Se um dia vier a colocar-se na agenda política uma UE da saúde, é respondendo a esta perguntas que se deve começar. Fora deste quadro é continuar-se a expandir os recursos para tratar as doenças oncológicas, as cardiovasculares, os AVC, a diabetes, as doenças pulmonares e mais aquelas que podem ser prevenidas, mas que só se dá conta delas no gabinete médico. Fazer uma discussão destas em cima de um vulcão em actividade é correr o risco de no fim só haver vulcão. Comece-se pelos alicerces, se for essa a intenção. E os alicerces consistem em melhorar as condições de vida das pessoas. É que as doenças agudas passam, mas as doenças crónicas ficam, e são estas que tornam uma população mais ou menos saudável.
E melhorar as condições de vida das pessoas é uma tarefa intersectorial em que cada um contribui para o mesmo fim. Não pode caber ao sector da saúde tratar da alimentação, da habitação, do emprego, do rendimento, do meio ambiente, da mobilidade e do lazer. O que o sector da saúde pode fazer e tem recursos para isso, embora escassos, é servir de interface com as comunidades locais, sejam elas de base populacional, sejam de base institucional e profissional. Será na constituição e gestão desta interface, e tendo como horizonte temporal o longo prazo, que poderemos vir a ter uma população mais saudável, que o mesmo é dizer, uma população com mais anos de vida saudável.
Mas há que ter em atenção que Portugal é particularmente desigual, se caminharmos de norte para sul ou do litoral para o interior. Sendo indiscutível que há problemas de saúde que atravessam toda a geodemografia do país, há particularidades que são próprias de cada comunidade e, mesmo nos casos em que os problemas de saúde são transversais a toda a população, a sua incidência e prevalência apresentam grandes variações. O mesmo para os determinantes da saúde, quer falemos dos graus de ensino, do rendimento, da alimentação, do tabagismo, dos hábitos alcoólicos ou do exercício físico.
Portanto, quando nos queremos referir à saúde pública é destes aspectos da vida das populações que estamos a falar e de como pode ser melhorada. É da cooperação e convergência das políticas sectoriais que nos estamos a referir. É passar de políticas verticais para políticas e medidas que atravessam todo o percurso da vida quotidiana das pessoas. É, finalmente, equacionar com que parcela de cada política se pode contar para que as pessoas retirem da sua agenda a frequência com que têm de ir ao médico.